【妇科宫腔镜篇】宫腔镜手术的并发症防治技巧
发布时间:2022-10-31
宫腔镜诊治宫腔内病变微创、有效,由于宫腔镜手术需要能量设备、膨宫介质、宫内压力,以及手术空间狭小、不能缝合等特点,使其并发症不同于传统手术,甚至有致死的风险。常见的并发症有子宫穿孔、出血、体液超负荷、低钠血症、空气栓塞及术后妊娠子宫破裂等发生,本文将探讨宫腔镜手术并发症发生原因及预防方法,以提高宫腔镜手术的安全性。
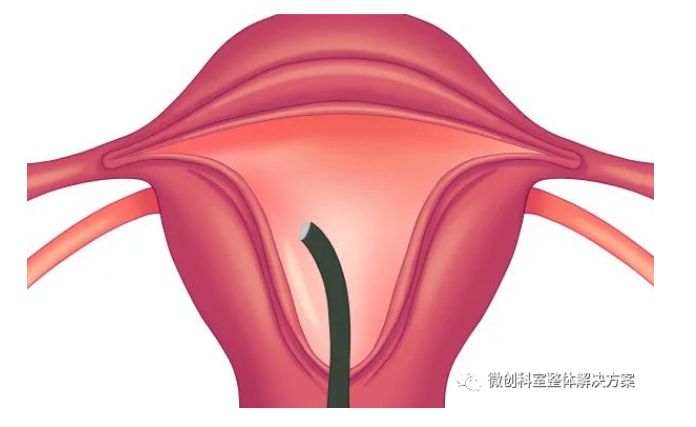
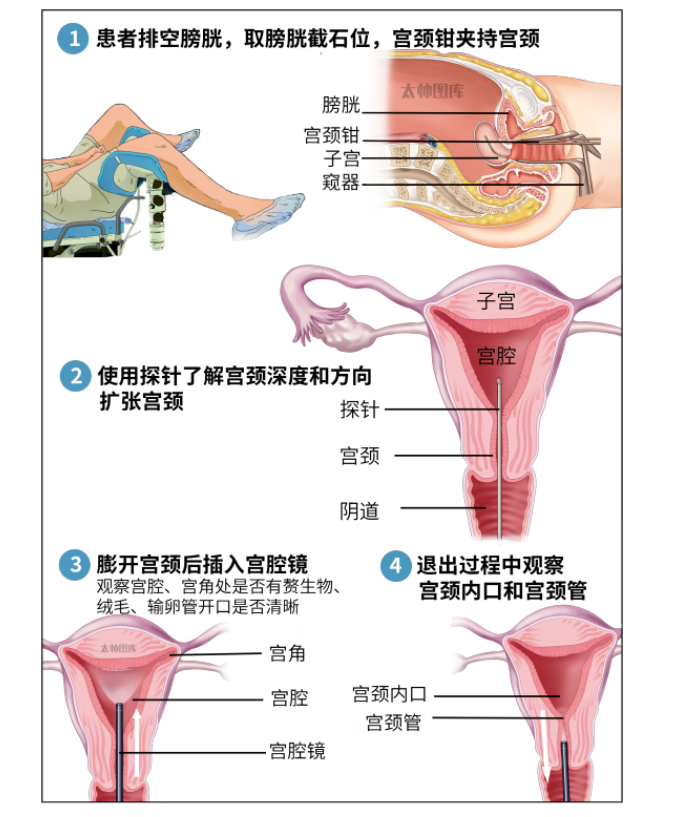
子宫内膜中具有较多的血管分布,在进行子宫内膜电切手术时,为避免发生出血,切割的深度需要确保在内膜下的2 ~ 3 mm 处。宫腔镜手术术中出血的主要原因是子宫内膜下方肌层组织破坏较深。子宫穿孔、动静脉瘘、胎盘植入、宫颈妊娠、剖宫产瘢痕妊娠和凝血功能障碍等。术前药物预处理(缩宫素及止血药物的应用)、宫腔球囊压迫、联合腹腔镜监护已经预防性子宫动脉阻断等。处理方案依据出血量、出血部位、范围和手术种类确定。宫颈狭窄、宫颈手术史、子宫过度屈曲、宫腔过小以及施术者经验不足等。
②B超声像图见子宫周围游离液体,或大量灌流液进入腹腔;④如有腹腔镜监护则可见子宫浆膜面透亮、起水泡、出血、血肿或穿孔的创面;⑤作用电极进入并损伤盆腹腔脏器引起相应并发症症状等。①宫底部穿孔:子宫底肌肉肥厚,血管相对较少,出血少,故可用缩宫素及抗生素,进行观察。②子宫侧壁及峡部穿孔:可能伤及子宫血管,应立即开腹探查。穿孔处出血可在腹腔镜下用双极电凝止血,破孔较大者需缝合。③情况不明者:应行腹腔镜检查,即使全身情况正常也要做,以观察是否出血及其来源。④术后疼痛管理:术后24H的疼痛应进行全面检查,疑及子宫穿孔时,均应及时进行腹腔镜检查。①加强宫颈预处理、避免暴力扩宫。若患者处于绝经后,则在术前需要对其使用米索前列醇等药物对宫颈进行软化;若患者的宫颈管狭窄,则需要使用相关的扩张宫颈的药物,从而能够确保宫腔镜顺利置入;②酌情联合 B 超或腹腔镜手术,明确病灶位置,获得清晰的手术视野;④酌情使用 GnRH-α类药物缩小肌瘤或子宫体积、薄化子宫内膜。宫腔镜手术中膨宫压力与使用非电解质灌流介质可使液体介质进入患者体内,当超过人体吸收阈值时,所引起的一系列症状和体征。临床表现:包括心率缓慢,血压升高或降低、恶心、呕吐、头痛、视物模糊、焦躁不安、精神紊乱和昏睡等,如诊治不及时,将出现抽搐、心肺功能衰竭甚至死亡。
诱因:宫内高压、灌流介质大量吸收、手术时间过长等。对策:吸氧、利尿、治疗低钠血症、纠正电解质紊乱和水中毒,处理急性左心功能衰竭、防治肺水肿和脑水肿。
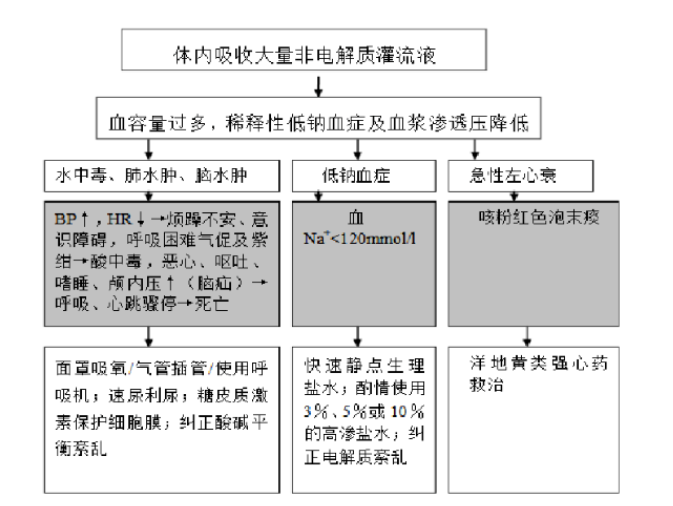
特别注意稀释性低钠血症的纠正,应按照补钠量计算公式计算并补充:所需补钠量 =(正常血钠值-测得血钠值)52%×体质量(kg)。开始补给量按照计算总量的 1/3 或 1/2 补给,根据患者神志、血压、心率、肺部体征及血清 Na+1、K+1、Cl-1水平的变化决定后续补给量。切忌快速、高浓度静脉补钠,以免造成暂时性脑内低渗透压状态,使脑组织间的液体转移到血管内,引起脑组织脱水,导致大脑损伤。宫腔镜双极电系统以生理盐水作为宫腔内灌流介质,发生低钠血症的风险降低,但仍有液体超负荷的风险。②保持宫腔压力 ≤ 100 mmHg 或<平均动脉压;气体栓塞是宫腔镜手术中非常少见但致命的并发症。宫腔镜手术时空气可通过灌流系统的进水管、宫颈、反复进入的扩宫器及宫腔镜器械进入宫腔,通过术中开放的血窦进入静脉系统。气体可进入下腔静脉,继而进入右心、肺动脉,直至肺脏,造成肺动脉高压、低氧血症、循环衰竭、心搏骤停。
手术操作中的组织气化和室内空气可能经过宫腔创面开放的血管进入静脉循环,导致气体栓塞。气体栓塞发病突然,进展快,早期症状如呼气末 PCO2下降、心动过缓、PO2下降,心前区闻及大水轮音等;继之血流阻力增加、心输出量减少,出现紫绀、低血压、呼吸急促、心肺功能衰竭而死亡。
对策:立即停止操作、正压吸氧、纠正心肺功能衰竭;同时,输入生理盐水促进血液循环,放置中心静脉导管,监测心肺动脉压。具体措施:①术中注射膨宫液使用的机械泵要安装Y形连接管以避免灌注管中进入空气。②设置合理的膨宫液压力,如前所述,膨宫液压力一般不超过100mmHg,同时控制膨宫液的用量。③在进行电切操作时,组织汽化可产生较多气体,使用冷刀器械或尽量缩短手术时间可减少气体的产生。④宫颈扩张后,施术者要在术中保持宫颈的密闭状态,避免器械反复进出宫腔。⑤术中快速识别:麻醉科医师要重视宫腔镜术中呼气末二氧化碳分压的监测,呼气末二氧化碳分压降低是气体栓塞早期的敏感指标。⑥一旦发现气体栓塞,要立即停止手术,排空子宫内液体,阴道内放置湿纱布以阻止气体进入。立即使患者取头高位,抬高心脏位置,减少气体进入。①采用针状电极在宫腔内突出的肌瘤表面切开黏膜及肌瘤的包膜,再用环状电极切割瘤体,尽量不要伤及瘤体周围正常子宫内膜是预防术后继发性宫腔粘连的关键。
②宫内若有较大裸露创面或术前应用GnRH-a 治疗造成患者体内低雌激素,术后适量雌激素可以刺激子宫内膜生长,加速上皮化过程,预防宫腔粘连的发生。
③也可以术终放置 IUD,若术中出血多,可在术后月经来潮后放置,借助 IUD 物理支撑作用预防宫腔粘连的发生。
治疗失败或症状复发可酌情选择后续治疗,包括二次宫腔镜手术、药物或子宫切除手术。特别强调宫腔镜手术为治疗子宫疾病的保守性手术,术前应充分履行知情同意义务,切忌违反患者意愿强制施术。不管哪种器械操作都主张线性切开,局部去除病灶,对内膜的损伤很小,更不会有大片的内膜丧失。所以,电刀和冷刀手术对内膜的影响没有区别,术后成功率或自然妊娠率均无差别。因此,大家不用担心电刀的问题。
答案是否定的。
宫腔镜检查的目的除了直观检查宫腔的形态,有无病变,还需要对子宫内膜进行评估。内膜评估内容除了内膜厚度、色泽、腺体开口情况等肉眼检查外,还需要取内膜组织,在显微镜下观察是否有病理改变,防止有癌变等。这一检查是必不可少的。
有一点需要解释一下,我们所说的“宫腔镜下刮宫”,其实准确的说法应该是“子宫内膜整理”或“子宫内膜取样”,目的是刮取少量内膜送病理检查和刺激子宫内膜释放有利于胚胎种植的细胞因子,不是传统意义上的“刮宫术”,所以并不会把内膜刮薄了!
声明:图文摘自妇产科学术在线、重庆人好医院、世界微创医学。本文重在医学知识普及,不求任何经济效益,如有侵权,及时联系我们。









 沪公网安备 31011502013990号
沪公网安备 31011502013990号